Опухло колено и под коленом подмышка

Литвиненко А. С.
4 сентября 2019 15996
Беспокоит припухлость и боли сзади под коленом, появился дискомфорт? Специалисты медицинского центра “Стопартроз” выяснят причины, проведут диагностику и необходимое лечение коленного сустава. В нашем арсенале более 20 эффективных методик.
Причины отека под коленом с внутренней стороны
Появление припухлости сзади сустава связано заболеваниями и травмами подколенной области:
Воспаление лимфатических узлов расположенных в подколенной ямке.
Повреждение мышц и связок коленного сустава.
Киста Бейкера. Скопление жидкости в суставной сумке сзади под коленом, отек увеличивается после нагрузок. В покое беспокоит дискомфорт. При больших размерах появляется ограничение сгибания, покалывание в стопе, онемение.
Бурсит сухожилий “гусиной лапки”. Воспаление сухожилий расположенных с внутренней стороны сустава.
Тромбоз вен нижних конечностей. Заболевание связано с воспалением вен подколенной области и нарушением кровотока. Беспокоит сильная боль в колене и возникает припухлость;
Аневризма подколенной артерии; Вследствие растяжения происходит расслоение стенок артерии – это аневризма. В подколенной ямке определяется пульсирующее выпячивание.
Повреждение менисков или киста мениска. Если опухла нога под коленом с внутренней стороны, это может указывать на повреждение или полный разрыв внутреннего или наружного мениска. Чаще травмируется внутренний мениск.
В некоторых случаях в мениске образуется полость, которая заполняется синовиальной жидкостью. Такое явление сопровождается сильными болями.
Воспалительный процесс в мягких тканях. Абсцесс в подколенной области образуется в результате инфицирования царапины или раны, а также как осложнение увеличенного и воспаленного подколенного лимфатического узла. Заболевания позвоночного столба способны привести к патологиям разных органов и частей тела. Так, если произошло ущемление нерва в позвоночнике, то велика вероятность появления симптомов в нижних конечностях. Например, появляются болевые ощущения в подколенной области, где расположен большеберцовый нерв.
Осложнение послеоперационного периода. Если после хирургической операции опухло сзади под коленом, это указывает на воспалительный процесс. Назначают противовоспалительные препараты, антибиотики, болеутоляющие вещества.
Переломы нижней трети бедра и верхней трети голени, так называемые внутрисуставные переломы. Вывихи в коленном суставе.
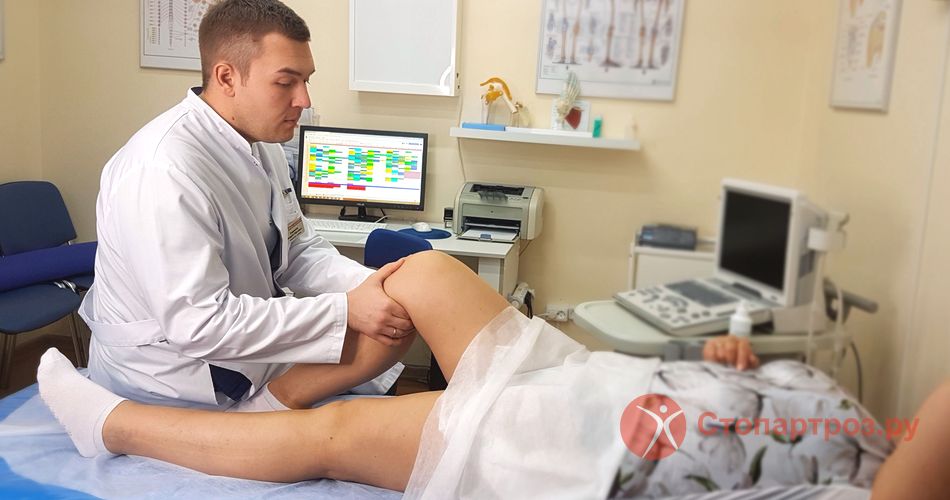 |
| Врач осматривает отечный коленный сустав |
Записаться на лечение
Первая помощь при появлении отека
Неотложные меры следует предпринимать в случаях травмирования сустава, или развитии экстренных состояний:
Создать покой суставу. Использовать транспортную шину, или любые подручные средства.
Холод местно с целью уменьшения отечности и кровотечения при переломе.
Обезболивание. С помощью таблеток или уколов
Немедленная транспортировка в медицинское учреждение.
Лечение
Объем необходимого лечения зависит от причин вызвавших отек. Предпочтение отдают комплексному лечению включающее:
Лекарственная терапия с назначением противовоспалительных, противоотечных препаратов и уколов от боли в колене;
Препараты разжижающие кровь помогают при тромбозе вен;
В случае присоединения инфекции назначают антибиотики;
Физиотерапия показаны при большинстве заболеваний опорно-двигательного аппарата, назначают в восстановительном периоде лечения;
Пункция сустава с введением лекарственного препарата поможет в случае появления кисты Бейкера;
Внешняя фиксация наколенником или ортезом поможет при травмах связок, ушибе мягких тканей.
Хирургическое лечение проводят при:
повреждении менисков коленного сустава в случаях их полного разрыва;
неэффективности консервативной терапии кисты Бейкера;
Разрывах связок сустава, например полного разрыва крестообразной связки;
Аневризма подколенной артерии, может угрожать разрывом и нарушением кровоснабжения конечности;
Тромбоз вен, опасен образованием и мигрированием тромбов с развитием угрожающих жизни состояний.
Записывайтесь к нам на лечение по телефону +7 495 134 03 41 или оставляйте заявку на сайте.
Источник
Ушиб или травма – самые распространенные причины отечности и боли в коленном суставе, но не единственные. Если у вас болит и опухает колено без травмы, первоочередная задача – выяснить диагноз. Отек колена нечасто бывает самостоятельным заболеванием, обычно это симптом, указывающий на определенные болезни. В любом случае затягивать с визитом к специалисту нельзя – чем раньше будет начато лечение, тем больше шансов на успех.
Когда колено опухает и не болит
Боль в коленном суставе, сопровождающаяся припухлостью, – серьезный симптом, который не следует оставлять без внимания. Это не тот случай, когда можно рассчитывать, что патология пройдет самостоятельно. К болям и отеку могут привести:
- Подагрическая форма артрита. Если колено опухло без ушиба и больно, есть вероятность, что это симптом воспалительного заболевания, характеризующегося попаданием в ткани переизбытка мочевой кислоты. Сильная боль ощущается и при комфортном положении ноги, а малейшее движение делает боль сильнее. Приступы усиливаются ночью, кожа становится сначала красной, затем приобретает синюшный оттенок.
- Ревматоидная разновидность артрита. Аутоиммунная болезнь, которая провоцирует разрушение суставов. Кроме того, что колено опухло без ушиба и горит, пациент может заметить, что утром суставы будут трудноподвижными, скованными – это неприятное ощущение обычно исчезает через полчаса-час.
- Артрит, природа которого инфекционная. Воспаление, вызванное попаданием внутрь разных бактерий-возбудителей. Это могут быть стафилококки, стрептококки, микобактерии туберкулеза. Симптоматика острого артрита выглядит так: колено опухло без ушиба, болит, температура повышается, появляется краснота.
- Остеоартроз. Колено не просто опухает, но утрачивает свою подвижность – движения сопровождаются щелчками и болевыми ощущениями. После долгой ходьбы или интенсивных физических нагрузок боль становится более выраженной.
- Болезнь Гоффа характеризуется воспалением жирового тела в суставе, которое не связано с инфекционными возбудителями. Основные симптомы – сильный отек, дискомфорт и боль при попытках согнуть ногу.
- Бурсит – распространенная патология характеризуется воспалением синовиальной сумки. Поставить предварительный диагноз можно и самостоятельно: при бурсите можно нащупать уплотнение, колено становится красным, отечным, при ходьбе боль становится более выраженной.
- Тендинит. Если колено опухло без ушиба, причиной может стать воспаление сухожилий, то есть, тендинит. На начальной стадии заболевания симптомы проявляются только при чрезмерных нагрузках, по мере развития воспаления, боль появляется и в состоянии покоя.
- Еще одна распространенная причина недомогания – менископатия. Симптомы этой патологии представлены нарушением прочности мениска, образованием кист, изменением структуры тканей. Отек сохраняется постоянно, а боль возникает при увеличении нагрузок.
Как видно, ответов на вопрос, почему распухло колено без ушиба и болит, масса. Самостоятельно определить диагноз невозможно – ошибки в этом вопросе могут привести к непоправимому вреду для здоровья. Поэтому с вопросом, что делать и чем лечить, если опухло колено без ушиба, стоит записываться на прием к опытным специалистам.
Первая помощь и лечение при боли и опухоли в колене
Говорить о методах народной медицины в случае с опухшим коленом нет смысла – самолечение в этом случае может привести к катастрофическим последствиям для здоровья. Однако случаются ситуации, когда важно уметь оказать себе первую помощь:
- важно ограничить движения ногой, а лучше обеспечить на какой-то период максимальный покой. Если нет возможности лечь, старайтесь регулярно присаживаться и поднимать ногу – чем больше времени вы проведете в этой позе, тем менее выраженной будет отечность;
- прикладывайте каждые двадцать минут к колену холодный компресс. Обратите внимание, не следует прикладывать лед непосредственно к коже – между холодным компрессом и коленом должен быть слой ткани;
- используйте обезболивающие средства. Уменьшить боль поможет растирание составом, состоящим из эвкалиптового масла и детского крема (1:1). Если народные методы не помогают, выпейте таблетку Нимесулида, Кетонала или другого обезболивающего средства.
Не стоит забывать, что первая помощь – это не полноценное лечение. Если колено не сгибается и опухло без ушиба, обращайтесь к врачам, в клинику по лечению позвоночника и суставов. Устранить проблему поможет правильная диагностика и индивидуально составленный план лечения.
Теперь вы знаете, что делать, если опухло колено без ушиба. Мы надеемся, что вам эти знания никогда не понадобятся.
Источник
Дата публикации 9 октября 2019Обновлено 29 апреля 2021
Определение болезни. Причины заболевания
Бурсит коленного сустава – это воспаление синовиальной (суставной) сумки колена, которое проявляется болями в суставе и ограничивает его подвижность, в некоторых случаях вызывает припухлость и покраснение. Протекает в острой или хронической форме.
Краткое содержание статьи – в видео:
Синовиальная сумка (или бурса) – это небольшая полость с жидкостью. Бурсы расположены в местах наибольшего трения различных тканей: сухожилий, мышц и костных выступов. Благодаря нормальному функционированию суставных сумок, трение при движении уменьшается. Стенка бурс двухслойная: наружный слой состоит из плотной соединительной ткани; внутренний называется синовиальной оболочкой, в норме он вырабатывает небольшое количество жидкости. При нарушении работы синовиальных сумок движения сустава невозможны.
Коленный сустав – один из наиболее сложных суставов в теле человека. Он имеет в своём составе большое количество синовиальных сумок:
- наднадколенниковая (супрапателлярная);
- преднадколенниковая (препателлярная);
- поднадколенниковые поверхностная и глубокая (инфрапателярные);
- сумка гусиной лапки (анзериновая);
- сумка медиальной (внутренней) боковой связки;
- сумка латеральной (наружной) боковой связки;
- сумка илиотибиального тракта;
- сумка сухожилия полуперепончатой мышцы (полуперепончатая);
- сумка медиальной (внутренней) головки икроножной мышцы – икроножная сумка;
- сумка подколенной мышцы – подколенная.
Бурсит может возникнуть в любой из этих видов сумок [10].
Причины возникновения бурсита коленного сустава могут быть различными [5]:
- травмы единократные или хроническое микротравмирование при постоянных перегрузках часто вызывают бурсит у спортсменов или у людей, занятых физическим трудом. К однократным травмам можно отнести падение на колено, удары в область коленного сустава, частичные или полные разрывы связочного аппарата и сухожилий коленного сустава. Хроническая перегрузка возможна также при избыточной массе тела и длительном ношении тяжестей.
- микрокристаллические артропатии – ещё одна причина бурсита. Это заболевания суставов, при которых в них откладываются микрокристаллы солей различного состава. К таким болезням относится подагрическая артропатия (отложение в суставах солей мочевой кислоты) и пирофосфатная артропатия (образование в суставах пирофосфата кальция).
- воспалительный артрит различных видов, например ревматоидный артрит (аутоиммунное системное заболевание, вызывающее воспаление в суставах, в том числе в суставной сумке), псориатический артрит, подагрический артрит.
- бактериальная инфекция, вызванная гноеродными микроорганизмами (например Staphylococcus aureus), является ещё одной причиной возникновения бурсита.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением – это опасно для вашего здоровья!
Симптомы бурсита коленного сустава
У бурсита есть общие симптомы, которые будут проявляться при воспалении любой синовиальной сумки, и есть симптомы, характерные только для воспаления сумки определённой локализации.
К общим проявлениям для бурсита любой локализации относятся [1][5]:
- болевой синдром;
- отёк (припухлость) в области сумки или всего сустава;
- покраснение в области сумки;
- повышение температуры в области воспаления, в некоторых случаях – общее повышение температуры тела;
- ограничение движений в суставе разной степени выраженности, начиная от незначительного ограничения сгибания и разгибания и заканчивая полной невозможностью совершить движения, невозможностью встать на больную ногу;
- симптомы интоксикации (слабость, головные боли, тошнота) появляются при присоединении инфекции и нагноении воспалённой сумки.
Симптомы бурсита коленного сустава могут различаться в зависимости от того, какая именно сумка воспалена.
Препателлярный бурсит – боль и отёк развиваются в области преднадколенниковой сумки, то есть перед коленной чашечкой.
Супрапателлярный (наднадколенниковый бурсит) – отёк формируется над коленной чашечкой. Боль ощущается при сгибании и разгибании в суставе. При нарастании воспалительных явлений становится пульсирующей и ощущается как в покое, так и при движениях. В случае присоединения инфекции появляются покраснение области сустава, симптомы интоксикации и лихорадка – температура тела повышается до 38-39 °C и выше.
Инфрапателлярный бурсит – боль и отёк развиваются в проекции поднадколенниковых сумок, приблизительно на уровне бугристости большеберцовой кости и несколько выше. На начальных стадиях процесса ограничения движений в суставе нет, но по мере прогрессирования воспаления усиливается боль и отёчность, появляются ограничения в сгибании и разгибании, отёк, гиперемия, гипертермия, симптомы интоксикации.
Анзериновый бурсит (бурсит “гусиной лапки”) – гусиной лапкой называется соединение сухожилий трёх мышц (полусухожильной, тонкой и портняжной) в месте их прекрепления к большеберцовой кости. Все местные проявления (отёк, боль, покраснение, локальное повышение кожной температуры) локализуются в проекции анзериновой сумки.
Бурсит полуперепончатой мышцы – это воспаление сумки, расположенной в зоне прикрепления сухожилия полуперепончатой мышцы к задне-медиальной поверхности большеберцовой кости. То есть вся местная симптоматика будет локализоваться в подколенной области с внутренней стороны. Если бурсит переходит в хроническую форму, то формируется киста Бейкера (грыжа в области колена).
Патогенез бурсита коленного сустава
В основе механизма развития бурсита лежит реакция синовиальной оболочки [1]. Синовиальная оболочка в норме как продуцирует жидкость, так и абсорбирует её. При нарушении баланса продукции и абсорбции происходит накопление избыточной жидкости в полости сумки [5][8]. К нарушению этого баланса могут привести:
- травмы в области синовиальной сумки с повреждениями синовиальной оболочки;
- аутоиммунные процессы – организм начинает воспринимать свои ткани как чужеродные, что приводит к воспалению;
- инфекционные агенты – бактерии и вирусы, которые вызывают воспаление синовиальной оболочки. Инфекционные агенты могут проникать в сумку несколькими путями: извне через повреждённые мягкие ткани или изнутри с током крови (гематогенный путь) и лимфы (лимфогенный путь).
На первых этапах развития бурсита избыточная жидкость (серозный экссудат) прозрачная и однородная. При отсутствии своевременного лечения жидкость в полости синовиальной сумки накапливается, к этому процессу может присоединиться бактериальная инфекция. Основной признак наличия инфекции – нагноение (серозный экссудат становится гнойным). Местно это проявляется нарастанием отёка и болевого синдрома, появляется покраснение кожи, повышается её температура. При прогрессировании гнойного процесса начинают появляться симптомы интоксикации – лихорадка, слабость, недомогание.
В основе патогенеза бурситов при микрокристаллических артропатиях (пирофосфатной, подагрической) лежит отложение солей в виде депозитов в стенке бурсы, что приводит к микротравмам синовиальной оболочки, которая реагирует на повреждение продукцией избыточного количества жидкости и развитием воспаления.
Классификация и стадии развития бурсита коленного сустава
Бурситы, в частности и воспаление синовиальных сумок коленного сустава, классифицируются по ряду признаков [1][2][5][7]:
По клиническому течению: острый, подострый, хронический, рецидивирующий.
По причине возникновения:
- асептический, в том числе и травматический бурсит. Причиной могут быть самые разные факторы, аутоиммунные, дисметаболические, например подагра и другие кристаллические артропатии;
- инфекционный, или септический, бурсит. В зависимости от возбудителя, вызвавшего воспаление, септические бурситы подразделяются на неспецифические (вызваны стафиллококком, стрептококком и другими бактериями) и специфические (туберкулёзные, гонококковые, бруцеллёзные, сифилитические).
По характеру воспаления выделяют серозный бурсит, серозно-фибринозный, гнойный и гнойно-геморрагический.
По расположению воспалённой сумки:
- поверхностный – синовиальная сумка расположена поверхностно, под кожей. К ним относится препателлярный или преднадколенниковый бурсит, поверхностный инфрапателлярный бурсит;
- глубокий (подсухожильный, подмышечный) – синовиальная сумка расположена под достаточно большим слоем мягких тканей. И иногда воспаление такой сумки имитирует патологию сустава, около которого она расположена.
Осложнения бурсита коленного сустава
Осложнения воспалительного процесса синовиальной сумки развиваются при следующих факторах:
- несвоевременное лечение;
- незавершённое лечение или недостаточный объём лечебных мероприятий;
- изменения в иммунной системе (снижение иммунитета, в том числе иммунодефицит различной этиологии, или чрезмерная напряжённость иммунной системы);
- сопутствующая онкологическая патология, химиотерапия или ближайший после химиотерапии период;
- тяжёлые поражения внутренних органов (почек, печени), в том числе и алкогольное поражение;
- сахарный диабет, подагра, ревматоидный артрит, патология щитовидной и паращитовидных желёз.
В случае присоединения бактериальной инфекции и нагноения синовиальной сумки возможно распространение гнойного процесса как на окружающие ткани, так и на сустав. В первом случае формируются абсцессы и флегмоны, во втором развивается гнойный артрит.
Любой гнойный процесс, особенно распространённый, может привести к развитию интоксикации и сепсиса. Сепсис – это крайне тяжёлое состояние с высокой летальностью, которое лечится только в условиях хирургического стационара или в реанимации.
В итоге после перенесённой флегмоны или гнойного артрита возможно ограничение объёма движений в суставе вплоть до полного отсутствия движений.
Ещё один возможный вариант развития событий – это распространение гнойного процесса на кость. В этом случае происходит разрушение костной ткани и развивается остеомиелит. Это состояние в итоге может приводить не только к ограничению движений в суставе, но и к нарушению опорной функции конечности. Пациент не сможет передвигаться без помощи опорных приспособлений, в зависимости от объёма поражения это могут быть трость, костыли, ходунки или коляски.
Диагностика бурсита коленного сустава
Алгоритм диагностики бурситов коленного сустава достаточно чёткий:
- Сбор жалоб и анамнеза.
- Осмотр зоны поражения и противоположного сустава.
- Пальпация (ощупывание), в ходе которой определяются зона наибольшей болезненности, температура кожи в зоне поражения на предмет локальной гипертермии, наличие/отсутствие объёмных образований.
- Тесты для определения объёма движений и выявления наиболее болезненных движений.
- Инструментальная диагностика [8].
В инструментальную диагностику входит:
УЗИ – позволяет оценить структуру околосуставных тканей (сухожилий, связок, мышц) и менисков, наличие или отсутствие избыточной жидкости в полости сустава и околосуставных сумках, определить характер жидкости и её приблизительный объём. Ультразвуковое исследование позволяет с точностью до 100 % определить локализацию, степень выраженности и распространённость бурсита в том числе [4][9].
МРТ – метод визуализации, позволяющий получить целостную картину сустава, детально оценить состояние околосуставных и внутрисуставных структур. Информативный метод, но отличается относительно высокой стоимостью.
Рентгенография или КТ – проводится для оценки состояния костной ткани. Позволяет определить наличие или отсутствие очагов разрушения (деструкции) кости, дегенеративно-дистрофических изменений.
Диагностическая пункция – из суставной сумки извлекается экссудат (воспалительная жидкость), определяется характер и объём жидкости. В дальнейшем он отправляется на лабораторный анализ.
Лабораторная диагностика включает в себя следующие анализы:
- анализ крови на ВИЧ, сифилис, вирусные гепатиты В и С;
- биохимический анализ крови: обязательно определение уровня глюкозы (сахара) в крови, по показаниям проверяется печёночный профиль (АлАТ, АсАТ, билирубин с фракциями, щелочная фосфатаза, ГГТ), мочевина, креатинин;
- при подозрении на аутоиммунную природу заболевания проводятся анализы крови на С-реактивный белок, ревматоидный фактор, АЦЦП;
- иммунологическое обследование (в тяжёлых случаях);
- микроскопический, бактериологический, серологический анализ жидкости, полученной из сустава при пункции [1][2][7].
Лечение бурсита коленного сустава
Методы лечения бурсита делятся на консервативные (медикаментозное, физиотерапевтическое лечение) и хирургические.
Лечение бурсита коленного сустава начинается с обеспечения покоя поражённому суставу: фиксация ортезом или повязкой, устранение нагрузки и полной опоры на ногу.
Далее назначается медикаментозное лечение. Если бурсит неспецифической и неаутоиммунной природы, то врач назначает нестероидные противовоспалительные средства (НПВС) в таблетках или инъекциях, например ибупрофен, мовалис, кеторолак, кетопрофен, препараты группы коксибов.
При наличии у пациента противопоказаний к приёму НПВС назначаются анальгин или парацетамол. При сильно выраженном болевом синдроме и отсутствии эффекта от анальгина и парацетамола назначают трамадол. По показаниям возможно назначение нестероидных противовоспалительных мазей на зону поражения. Если у пациента постоянно повторяющийся бурсит, то возможно местное инъекционное введение глюкокортикостероидных препаратов, например дипроспана.
Назначенное лечение проводится 5-7 дней. При наличии хорошего эффекта в виде уменьшения воспалительной симптоматики к лечению добавляют физиотерапию. Если эффекта от лечения нет или он недостаточный, то препараты заменяют на другие той же группы (НПВС). При присоединении инфекции назначают антибиотики.
При большом количестве жидкости в полости сумки в асептических условиях выполняется пункция – как для удаления экссудата, так и с целью введения противовоспалительного лекарственного средства. При наличии гнойного воспаления выполняется пункция с последующим дренированием полости сумки для обеспечения постоянного оттока отделяемого.
При развитии гнойного процесса, формировании абсцесса или флегмоны назначается хирургическое лечение (бурсэктомию) – гнойник вскрывается под местной или общей анестезией. При отсутствии эффекта прибегают к иссечению поражённой бурсы [6].
При ревматоидной и подагрической природе заболевания проводится лечение основного заболевания и его местных проявлений. Лечение в этом случает назначает врач-ревматолог.
Разница в лечении хронического и острого бурсита заключается в том, что при хроническом бурсите покой и иммобилизация менее целесообразны, но важное значение имеют физиотерапевтические упражнения, направленные на увеличение мобильности сустава.
Прогноз. Профилактика
Прогноз при своевременном адекватном лечении бурсита благоприятный, в большинстве случаев воспалительный процесс сходит на нет. Но при наличии ряда факторов, которые были освещены в разделе “осложнения”, возможна хронизация процесса и ограничение объёма движений в суставе вплоть до контрактуры (состояние, при котором нога не может быть полностью согнута или разогнута). В более сложных случаях это может привести к нарушению опорной функции конечности [1].
Профилактика бурсита направлена на устранение возможных причин возникновения заболевания [1][5][7]:
- Устранение хронической перегрузки: поддержание нормальной массы тела, избегание чрезмерных физических нагрузок. Полностью исключать физические нагрузки также не рекомендуется – гиподинамия отрицательно сказывается на здоровье, поэтому важно соблюдать баланс.
- Правильное питание, которое бы не допускало нарушения обмена веществ. При сбоях в обмене веществ могут развиться подагра, кристаллические артропатии, избыточный вес, сахарный диабет, поражения печени и почек.
- При получении травмы с повреждением мягких тканей необходимо своевременно обрабатывать раны.
- При наличии сахарного диабета, ревматоидного артрита, подагры, псориаза необходимо адекватное лечение, так как они могут сопровождаться развитием суставного синдрома и бурсита.
- Своевременное обращение к врачу (ревматологу, терапевту, травматологу) при появлении первых признаков бурсита.
Источник